Χρόνια Αποφρακτική Πνευμονοπάθεια (ΧΑΠ)
7 Ιανουαρίου 2012
Ευαγγελία Κοντάκη
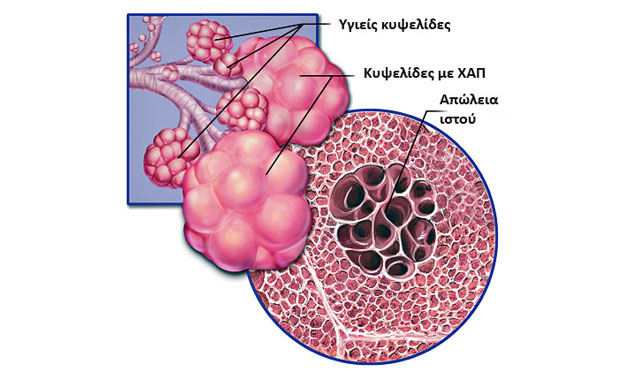
Χρόνια Αποφρακτική Πνευμονοπάθεια (ΧΑΠ) είναι η χρόνια απόφραξη των βρόγχων (αεραγωγών) και χαρακτηρίζεται από ελαττωμένη ροή αέρος, που είναι μερικώς αναστρέψιμη.
Οι βρόγχοι αδρά διακρίνονται σε κεντρικούς αεραγωγούς, αυτούς που αρχίζουν μετά την τραχεία και έχουν εσωτερική διάμετρο > 2 mm, και τους περιφερικούς με εσωτερική διάμετρο < 2 mm. ΄Οταν υπάρχει ένα χρόνιο ερέθισμα, π.χ. το κάπνισμα, προκαλείται μια φλεγμονή, δηλαδή τοπικό οίδημα και υπερπαραγωγή βλέννας, που εκκρίνεται από υποβλεννογόνιους αδένες, και συγκεκριμένα τα καλυκοειδή κύτταρα, τα οποία αυξάνονται σε αριθμό και ενώ φυσιολογικά υπάρχουν μόνον στους κεντρικούς βρόγχους, σε ασθενείς με ΧΑΠ ανευρίσκονται και στους περιφερικούς. Από βιοχημική άποψη εμπλέκονται πολλοί παράγοντες: λευκοτριένια, ιντερλευκίνες παράγοντας νέκρωσης όγκου, κλπ.
Με την πάροδο του χρόνου συμβαίνουν και άλλες αλλοιώσεις.΄Ετσι στους κεντρικούς βρόγχους το επιθήλιο υφίσταται μεταπλασία, δηλ. αλλαγή των κυττάρων από κυλινδρικά κροσσωτά σε πλακώδη με απώλεια, ή δυσλειτουργία των κροσσών, με αποτέλεσμα ανεπαρκή προώθηση και αποβολή της ήδη αυξημένης βλέννας. Με φυσικό επακόλουθο, αφενός απόφραξη των μικρών αεραγωγών και παράταση της φλεγμονής τους, και αφετέρου καταστροφή των κυψελίδων, δηλ. του πνευμονικού παρεγχύματος και δημιουργία εμφυσήματος,(ακτινολογικό εύρημα) που είναι βλάβη μόνιμη των πνευμόνων.
Αλλοιώσεις υφίστανται επίσης και τα πνευμονικά αγγεία. Αρχικά παρατηρείται πάχυνση των τοιχωμάτων τους και δυσλειτουργία του ενδοθηλίου. Στη συνέχεια ακολουθεί υπερτροφία των λείων μυϊκών ινών και διήθηση του τοιχώματος των με φλεγμονώδη κύτταρα, και όλα αυτά οδηγούν σε πνευμονική υπέρταση που επιδεινώνει τα συμπτώματα των ασθενών.
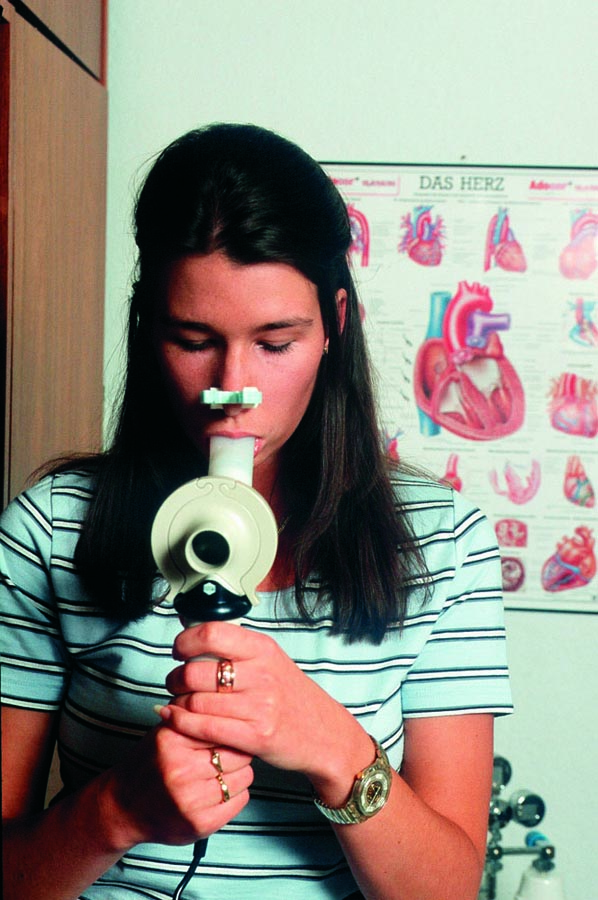
Η διάγνωση της ΧΑΠ γίνεται με την σπιρομέτρηση, κατά την οποία μετράται η ροή βίαιης (δηλ. με φόρα, ορμή) εκπνοής του αέρα μετά από βαθιά εισπνοή (FVC), και η βίαιη εκπνευστική ροή στο 1ο δευτερόλεπτο της εκπνοής (FEV1). ΄Οταν ο λόγος των 2 αυτών παραμέτρων FEV1/ FVC είναι μικρότερος από 0,7, τότε τίθεται η διάγνωση της ΧΑΠ. Η βαρύτητα και συγχρόνως σταδιοποίησή της προσδιορίζεται από τις τιμές της FEV1. ΄Ετσι έχουμε τα εξής 4 στάδια βαρύτητας της νόσου (πίνακας 1).
Πίνακας 1:
| Στάδιο 0: | Κίνδυνος ανάπτυξης ΧΑΠ (υπάρχουν τα αίτια και χρόνια συμπτώματα, όπως βήχας και αυξημένη παραγωγή πτυέλων) |
| Στάδιο 1: | ΄Ηπια ΧΑΠ: FEV1/FVC<0,7, αλλά FEV1>0,8 της προβλεπόμενης τιμής με ή χωρίς βήχα και πτύελα |
| Στάδιο 2: | Μέτρια ΧΑΠ. FEV1/ FVC <0,7 και 0,5<FEV1<0,8 της προβλεπόμενης τιμής, με ή χωρίς συμπτώματα, όπως βήχας, πτύελα ή δύσπνοια |
| Στάδιο 3: | Σοβαρή ΧΑΠ. FEV1/ FVC <0,7 και 0,3<FEV1<0,5 της προβλεπόμενης |
| Στάδιο 4: | Πολύ σοβαρή ΧΑΠ. FEV1/ FVC <0,7 και FEV1<0,3, ή FEV1<0,5, αλλά συχγρόνως υπάρχει χρόνια αναπνευστική ανεπάρκεια, δηλ υποξυγοναιμία (PaO2<60mm Hg), με ή χωρίς υπερκαπνία. |
Ωστόσο, η σχέση των συμπτωμάτων και η σπιρομετρική σταδιοποίηση δεν συμβαδίζουν απόλυτα. Τα κύρια συμπτώματα είναι χρόνια και προοδευτική δύσπνοια και βήχας κατά κανόνα με πτύελα. Ο βήχας και τα πτύελα μπορούν να εμφανισθούν αρκετό διάστημα πριν τον περιορισμό της ροής, ή να απουσιάζουν ακόμη και όταν διαγνωσθεί η ΧΑΠ και να υπάρχουν μόνο σε κάποιες εξάρσεις της νόσουπ.χ. όταν συμβαίνει κάποια αναπνευστική λοίμωξη. Η δύσπνοια στην προσπάθεια είναι το κύριο σύμπτωμα που οδηγεί στον ιατρό και τη διάγνωση της νόσου, συνηθέστερα στο στάδιο 2. ΄Οσο επιδεινώνεται η απόφραξη, τόσο επιδεινώνονται τα υπάρχοντα συμπτώματα, ή εμφανίζονται νέα. Επίσης αυξάνονται σε συχνότητα και οι εξάρσεις.
Αίτια και παράγοντες κινδύνου της ΧΑΠ
Στη χώρα μας, το 8,4% των ενήλικων καπνιστών πάσχουν από ΧΑΠ, δηλαδή νοσούν περίπου 600.000 Έλληνες. Ωστόσο, το 56% των ασθενών αυτών (δηλαδή 336.000) αγνοούν τον κίνδυνο ενώ έχει διαπιστωθεί ότι το 50% των ασθενών συνεχίζουν κάπνισμα παρά τη διάγνωση της νόσου. Δυστυχώς, μόνο αφού καταστραφεί το 50-60% των πνευμόνων ο ασθενής αρχίζει να έχει σοβαρά συμπτώματα και 2-3 κρίσεις επιδείνωσης της αρρώστιας τον χρόνο, κρίσεις που συχνά τον οδηγούν να εισαχθεί και να νοσηλευτεί στο νοσοκομείο.
Την πιο συχνή αιτία εμφάνισης της νόσου και βέβαιο παράγοντα κινδύνου αποτελεί το κάπνισμα. Ο κίνδυνος εξαρτάται από τον αριθμό των τσιγάρων, που υπολογίζονται σε πακέτα-έτη (pack-years: 1 πακέτο–έτος = 1 πακέτο των 20 τσιγάρων σε ένα χρόνο), και από την ηλικία έναρξης. ΄Ολοι οι καπνιστές δεν αναπτύσσουν ΧΑΠ, που σημαίνει ότι υπάρχει και κάποιος άλλος παράγοντας, που συμβάλλει στην ανάπτυξη της νόσου. Επίσης οι γυναίκες, φαίνεται, ότι είναι περισσότερο ευάλωτες από τους άνδρες.
Υπάρχει κάποιος βέβαιος γενετικός, μοριακός παράγοντας, η έλλειψη της α1-αντιθρυψίνης, όχι συχνό εύρημα, που καθιστά το κάπνισμα βεβαιότατο παράγοντα κινδύνου. Γι αυτό καλό είναι όλοι οι καπνιστές να το λάβουν σοβαρά υπόψη τους και να κάνουν έλεγχο (βλ. Πίνακα2), ώστε να προφυλάξουν τους εαυτούς τους από βέβαιο κίνδυνο.
Ωστόσο, όλοι οι καπνιστές, με ΧΑΠ ή χωρίς ΧΑΠ έχουν μεγαλύτερη ετήσια έκπτωση της FEV1 και εμφανίζουν συχνότερα αναπνευστικά συμπτώματα και διαταραχές στη λειτουργία των πνευμόνων, καθώς επίσης οι καπνιστές με ΧΑΠ παρουσιάζουν μεγαλύτερη θνητότητα από τους μη καπνιστές με ΧΑΠ. Λέγοντας κάπνισμα δεν αναφερόμαστε μόνον στα τσιγάρα, αλλά και στον καπνό και στα πούρα, οι δε καπνιστές αυτών έχουν μεγαλύτερη νοσηρότητα και θνητότητα από τους καπνιστές τσιγάρων.
Μολονότι το παθητικό κάπνισμα δεν αποτελεί παράγοντα κινδύνου ΧΑΠ στους ενήλικες, η έκθεση των παιδιών στον καπνό, καθώς και το κάπνισμα στην διάρκεια της εγκυμοσύνης, αποτελούν προδιαθεσικό παράγοντα ανάπτυξης ΧΑΠ.
Αλλοι παράγοντες κινδύνου, λοιπόν, στον επαγγελματικό χώρο:
Διάφορα εισπνεόμενα, όπως σκόνες οργανικές κυρίως, π.χ. βαμβάκι, μαλλί, διάφοροι σπόροι, ή ανόργανες χημικές ουσίες και καπνοί που ευρίσκονται σε επαγγελματικά περιβάλλοντα ευθύνονται σε ποσοστό 10-20% για την ΧΑΠ. Συχνότερα και σχεδόν κατά κανόνα
Στον οικιακό χώρο (οικιακή περιβαλλοντική επιβάρυνση):
Σωματίδια από βιολογικά καύσιμα και κάρβουνα για την θέρμανση, ή την μαγειρική (συμβαίνει κυρίως σε υπό ανάπτυξη χώρες) σε κακώς αεριζόμενους χώρους αποτελούν σημαντικότερο παράγοντα κινδύνου, από το SO2 και άλλους σωματιδιακούς ρύπους από την εξάτμιση οχημάτων, ακόμη και στις πυκνοκατοικημένες πόλεις με πολλά οχήματα.
Στον περιβαλλοντικό χώρο:
Ο ρόλος της ατμοσφαιρικής ρύπανσης, που συναντάται σε μεγάλες πόλεις από την εξάτμιση των οχημάτων, δεν είναι σαφής και οι μελέτες δεν είναι μέχρι στιγμής επαρκείς. Το βέβαιο είναι, ότι οι ρύποι αυτοί είναι βλαβεροί στους πάσχοντας ήδη από καρδιακά ή αναπνευστικά νοσήματα.
Άλλα αίτια:
Λοιμώξεις του αναπνευστικού, ιογενείς ή μικροβιακές στην παιδική ηλικία μπορεί να αποτελούν έναν άλλο παράγοντα κινδύνου. Σε άτομα που νοσούν από AIDS φαίνεται να επιδεινώνεται με γρήγορο ρυθμό το εμφύσημα που μπορεί να έχουν λόγω καπνίσματος.
Υπεραντιδραστικότητα των βρόγχων, ή άσθμα μπορεί επίσης να αποτελούν παράγοντα κινδύνου, όπως προκύπτει από κάποιες μελέτες
Επίσης η ατοπία, η ανεπάρκεια αντιοξειδωτικών πχ βιταμινών C και Ε (υπάρχει η θεωρία ότι στην παθογένεση της ΧΑΠ οφείλεται στην ανισορροπία μεταξύ οξειδωτικών και αντιοξειδωτικών ουσιών) υπάρχουν ενδείξεις ότι συμβάλλουν στην ανάπτυξη ΧΑΠ.
Διαφορική διάγνωση: από άσθμα, χρονία βρογχίτιδα, βρογχεκτασίες.
Θεραπεία
Η μόνιμη παθολογοανατομική βλάβη, που έχει ήδη γίνει δεν θεραπεύεται. Ο στόχος της θεραπείας είναι να βελτιώσει την απόφραξη της ροής (που είναι κατά τον ορισμό μερικώς αναστρέψιμη) και ως εκ τούτου να εξαλείψει ή να βελτιώσει τα συμπτώματα, αναλόγως του σταδίου της νόσου. Επίσης να προφυλάξει από τις εξάρσεις.
Τα φάρμακα που έχουμε στη φαρέτρα μας, είναι τα βρογχοδιασταλτικά, που στις ημέρες μας είναι αρκετά, ευτυχώς και δυστυχώς, καθώς και τα κορτικοειδή (κορτιζονούχα). Βρογχοδιασταλτικά είναι οι Β2 διεγέρτες, τα αντιχολινεργικά και, κλασικά, τα θεοφυλλινούχα. Πρώτης γραμμής είναι οι Β2 διεγέρτες σε μορφή εισπνεομένων(inhalers) και τα αντιχολινεργικά κυρίως το τιοτρόπιο, επίσης εισπνεόμενο, και προστίθενται σε κάποιες περιπτώσεις η θεοφυλλίνη.
Τα κορτιζονούχα χορηγούνται συμπληρωματικά της σταθερής αγωγής, κυρίως στη μορφή των εισπνεομένων, για καλύτερο έλεγχο των συμπτωμάτων και στις εξάρσεις της νόσου. Από το στόμα, ή παρεντερικά (δηλαδή ενέσιμα) χρησιμοποιούνται σε βαριά ΧΑΠ και σε σοβαρές εξάρσεις. Τέλος, όταν υπάρχει αναπνευστική ανεπάρκεια, επιβάλλεται η οξυγονοθεραπεία κατ’ οίκον.
Μεγάλο ρόλο στην εξέλιξη της νόσου έχει και η πρόληψη των εξάρσεων, που επιτυγχάνονται με εμβολιασμό κατά της γρίπης, η συμμόρφωση στην καθημερινή αγωγή καθώς επίσης και η καλή και συστηματική αποβολή (παροχέτευση) των εκκρίσεων (πτυέλων) και για τον λόγο αυτό συνιστώνται φυσικοθεραπευτικοί χειρισμοί και βλεννολυτικοί παράγοντες, όπως ακετυλοκυστεϊνη. Σε όλους συνιστάται ο εμβολιασμός κατά του πνευμονιοκόκκου, που γίνεται μια φορά κάθε πέντε χρόνια.
Σημαντικό ρόλο έχει και η πρόληψη της νόσου. Με πρώτο και κύριο τη διακοπή του καπνίσματος! Αλλά και όταν υπάρχει ήδη ΧΑΠ, η διακοπή βοηθάει στην μη εξέλιξη της νόσου και στην ελάττωση των εξάρσεων, σε κάποιες περιπτώσεις και στην μείωση της αγωγής.
Πίνακας 2
Έλεγχο α1-αντιθρυψίνης πρέπει να κάνουν:
- Άτομα με οικογενειακό ιστορικό έλλειψης α1-αντιθρυψίνης
- Άτομα με οικογενειακό ιστορικό ΧΑΠ σε ηλικία<40 ετών
- Ασθενείς με ΧΑΠ πρώιμης έναρξης, σε ηλικία < 40 ετών
- Ασθενείς με ΧΑΠ, μη καπνιστές
- Ασθενείς με εμφύσημα κυρίως στους κάτω λοβούς
- Νεαροί ασθματικοί που δεν ανταποκρίνονται στην θεραπεία.
Πηγή : http://www.vatopedi.gr/